NHIỄM KHUẨN BỆNH VIỆN VÀ CÁC BIỆN PHÁP DỰ PHÒNG NHIỄM KHUẨN BỆNH VIỆN
TS. BS. Trần Trọng Dương, Khoa KSNK, Bệnh viện 19-8, BCA
A. NHIỄM KHUẨN BỆNH VIỆN
I. ĐẠI CƯƠNG
1. Một số thuật ngữ và khái niệm về nhiễm khuẩn bệnh viện
1.1. Một số thuật ngữ
* Căn cứ pháp lý:
– Thông tư số 16/2018/TT-BYT ngày 20/07/2018 của Bộ Y tế quy định về kiểm soát nhiễm khuẩn trong các cơ sở khám bệnh, chữa bệnh;
– Thông tư số 20/2019/TT-BYT ngày 31/07/2019 của Bộ Y tế quy định Hệ thống chỉ tiêu thống kê cơ bản ngành y tế.
– Quyết định số 5188/QĐ-BYT ngày 14/12/2020 của Bộ trưởng Bộ Y tế về việc ban hành Hướng dẫn phòng và kiểm soát lây nhiễm SARS-CoV-2 trong cơ sở khám bệnh, chữa bệnh.
* Một số thuật ngữ:
– Nhân viên y tế (Health care worker): là tất cả nhân viên, người lao động trong cơ sở khám bệnh, chữa bệnh có liên quan đến khám, điều trị, chăm sóc người bệnh (bao gồm bác sĩ, điều dưỡng, kỹ thuật y, nhân viên vật lý trị liệu, nhân viên xã hội, tâm lý, dược sĩ, nhân viên vệ sinh…).
– Nhiễm khuẩn: Nhiễm khuẩn là sự tăng sinh của các vi khuẩn, virus hoặc ký sinh trùng dẫn tới phản ứng tế bào, tổ chức hoặc toàn thân, thông thường biểu hiện trên lâm sàng là một hội chứng nhiễm khuẩn, nhiễm độc.
– Nhiễm khuẩn liên quan đến chăm sóc y tế (nhiễm khuẩn bệnh viện): là các nhiễm khuẩn xảy ra trong quá trình người bệnh được chăm sóc, điều trị tại cơ sở khám bệnh, chữa bệnh.
– Giám sát nhiễm khuẩn bệnh viện: là quá trình thu thập, phân tích, diễn giải các dữ liệu nhiễm khuẩn bệnh viện một cách hệ thống và liên tục và thông báo kịp thời kết quả đến những người liên quan.
– Kiểm soát nhiễm khuẩn: là việc xây dựng, triển khai và giám sát thực hiện các quy định, hướng dẫn, quy trình chuyên môn về kiểm soát nhiễm khuẩn nhằm giảm thiểu nguy cơ lây nhiễm vi sinh vật gây bệnh cho người bệnh, nhân viên y tế và cộng đồng trong quá trình cung cấp dịch vụ khám bệnh, chữa bệnh.
– Phòng ngừa chuẩn: là các biện pháp phòng ngừa cơ bản áp dụng cho mọi người bệnh không phụ thuộc vào chẩn đóa, tình trạng nhiễm trùng và thời điểm khám, điều trị, chăm sóc dựa trên nguyên tắc coi máu, chất tiết và chất bài tiết của người bệnh đều có nguy cơ lây truyền bệnh.
1.2. Khái niệm nhiễm khuẩn bệnh viện
– Trước đây thuật ngữ nhiễm khuẩn bệnh viện (NKBV) (nosocomial infection) được gọi là nhiễm khuẩn mắc phải ở bệnh viện (hospital acquyres infection) hay nhiễm khuẩn do thầy thuốc, nhân viên y tế (NVYT).
– Ngày nay, WHO đã thay đổi và gọi NKBV là nhiễm khuẩn liên quan đến chăm sóc y tế (nosocomial healthcare associate infecton-NHAI) nhằm chỉ các nhiễm khuẩn bị mắc phải ở bệnh viện.
– Khái niệm NKBV ở đây được hiểu là cả nhiễm vi khuẩn, virus, ký sinh trùng và nấm khi thỏa mãn các điều kiện về không gian và thời gian.
Do vậy, khái niệm về NKBV: Nhiễm khuẩn liên quan đến chăm sóc y tế (NKBV) là nhiễm khuẩn bắt đầu xày ra sau khi người bệnh nhập viện sau 48h (02 ngày) mà trước đó người bệnh không có biểu hiện nhiễm khuẩn hay bất kỳ dấu hiệu nào đang trong thời kỳ ủ bệnh (ngày nhập viện=ngày 1).
– Nhiễm khuẩn sau khi người bệnh ra viện cũng được coi là NKBV nếu nhiễm khuẩn đó mắc phải trong thời gian nằm viện. Ví dụ: bệnh viêm gan virus B, C, nhiễm HIV, viêm xương khớp do đóng đinh nội tủy…những bệnh có thời gian ủ bệnh dài ngày.
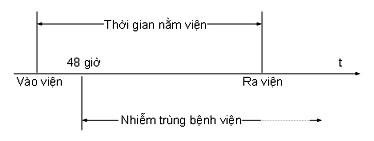
Sơ đồ minh họa NKBV
2. Các yếu tố thuận lợi gây NKBV
– Nhiều người bệnh bị nhiễm khuẩn vào bệnh viện khám, điều trị nên có nhiều vi sinh vật gây bệnh cư trú ở bệnh viện.
– Do NVYT tiếp xúc thường xuyên với vi sinh vật nên trở thành người lành mang mầm bệnh và có thể lây nhiễm cho người khác.
– Nhiều loại vi khuẩn kháng thuốc mức độ cao, đa kháng thuốc do quá trình sử dụng kháng sinh qua nhiều thế hệ và có sự chọn lọc các vi khuẩn kháng thuốc.
– Người bệnh nằm viện có hệ miễn dịch giảm sút do bệnh tật, tuổi cao, do dùng thuốc hoặc hóa chất gây suy giảm miễn dịch.
– Các phương pháp điều trị xâm lấn: phẫu thuật, nội soi, đặt catheter là tăng nguy cơ vi sinh vật xâm nhập qua da, niêm mạc, phẫu thuật…
3. Tác động, tác nhân của nhiễm khuẩn bệnh viện
3.1. Tác động của nhiễm khuẩn bệnh viện
– Tăng tỷ lệ tử vong.
– Tăng thời gian nằm viện.
– Tăng sử dụng kháng sinh.
– Tăng đề kháng kháng sinh.
– Tăng chi phí điều trị.
=> Giảm chất lượng chăm sóc người bệnh; giảm sự hài lòng của người bệnh với bệnh viện.
3.2. Tác nhân của nhiễm khuẩn bệnh viện
* Đối với người bệnh:
– Tác nhân thường gặp:
+ Vi khuẩn, virus, nấm, ký sinh trùng.
+ Vi khuẩn đa kháng.
– Tác nhân gây dịch: Cúm, SARS, Covid 19, vũ khí sinh học….
* Đối với nhân viên y tế:
– Tai nạn nghề nghiệp: Tiêm truyền, bắn máu, dịch cơ thể….thường gặp nhất: + Tai nạn rủi ro từ kim tiêm và vật sắc nhọn nhiễm khuẩn.
+ Bắn máu và dịch từ người bệnh vào niêm mạc mắt, mũi, miệng khi làm thủ thuật hoặc tiếp xúc bệnh nhân.
+ Da tay không lành lặn tiếp xúc với máu và dịch sinh học của bệnh nhân có chứa tác nhân gây bệnh.
– Tác nhân gây dịch: Cúm, SARS, Covid 19, vũ khí sinh học….
4. Vai trò của việc nghiên cứu nhiễm khuẩn bệnh viện
– Nhiễm khuẩn vết mổ (Postoperative surgical infection rate) là chỉ tiêu số 21 trong 70 chỉ tiêu theo quy định Hệ thống chỉ tiêu thống kê cơ bản ngành y tế (Thông tư số 20/2019/TT-BYT ngày 31/7/2019 của Bộ Y tế quy định Hệ thống chỉ tiêu thống kê cơ bản ngành y tế).
– Năm 2008, Liên Hợp quốc đã chọn ngày 15-10 hàng năm là ngày Thế giới rửa tay với xà phòng: Vệ sinh tay là biện pháp đầu tiên của 9 biện pháp phòng ngừa chuẩn trong chăm sóc người bệnh.
II. CÁC LOẠI NHIỄM KHUẨN BỆNH VIỆN THƯỜNG GẶP
– Nhiễm khuẩn đường tiết niệu (Urinary tract infection-UTI).
– Nhiễm khuẩn vết mổ (Surgical site infecton-SSI).
– Nhiễm khuẩn hô hấp (Ventilation associate pneumonia infection-VAPI).
– Nhiễm khuẩn huyết (Blood system infection-BSI).
– Nhiễm khuẩn cơ quan khác.
1. Nhiễm khuẩn đường tiết niệu (Urinary tract infection-UTI)
– Nhiễm khuẩn đường tiết niệu bệnh viện chiếm tỷ lệ 2,4% tổng số người bệnh nằm viện và chủ yếu liên quan đến đặt thông tiểu.
– Yếu tố nguy cơ:
+ Đặt thông tiểu không đúng kỹ thuật.
+ Chăm sóc thông tiểu không tốt.
+ Thời gian đặt thông tiểu kéo dài làm tăng tỷ lệ nhiễm khuẩn tiết niệu sau 5-7 ngày đặt thông tiểu.
– Đặt thông tiểu sau mổ, tỷ lệ nhiễm khuẩn tiết niệu có thể lên đến 40%, chủ yếu do một số nguyên nhân:
+ Đặt thông tiểu không vô khuẩn.
+ Hệ thống dẫn lưu bị hở.
+ Chăm sóc ống thông không đúng.
+ Túi chứa nước tiểu bị ô nhiễm.
+ Không thực hiện đúng quy tắc kiểm soát nhiễm khuẩn.
2. Nhiễm khuẩn vết mổ (Surgical site infecton-SSI)
– Nhiễm khuẩn vết mổ (nhiễm khuẩn tại vị trí phẫu thuật) xảy ra ở 1,4% tổng số người bệnh nằm viện, 2-8% tổng số người bệnh phẫu thuật và chiếm 20-25% trong tổng số các trường hợp NKBV.
– Nhiễm khuẩn vết mổ thường xuất hiện sau 01 tuần.
– Phân loại phẫu thuật:
+ Phẫu thuật sạch: bao gồm các phẫu thuật vùng da còn nguyên vẹn, không có viêm, không sang chấn, không liên quan đến miệng, hầu, họng, ống tiêu hóa, hệ thống hô hấp, hệ thống tiết niệu sinh dục, không có lỗi về vô khuẩn, khâu vết mổ ngay và không dẫn lưu.
+ Phẫu thuật sạch-nhiễm: bao gồm các phẫu thuật da còn nguyên vẹn, có mở vào niêm mạc hoặc có liên quan đến ống tiêu hóa, hệ hô hấp, hệ hô hấp nhưng chưa có nhiễm khuẩn.
+ Phẫu thuật nhiễm: bao gồm vết thương mới do chấn thương không nhiễm bẩn; phẫu thuật liên quan đến tiết niệu, đường mật, tiêu hóa có nhiễm khuẩn.
+ Phẫu thuật bẩn: bao gồm các vết thương do chấn thương trên 4 giờ, thủng tạng rỗng, vết thương có dị vật, mô hoại tử.
– Phân loại dẫn lưu: Chủ yếu là các dẫn lưu ngoài, chủ yếu 2 loại:
+ Dẫn lưu kín, hút-kín: là dẫn lưu 1 chiều, dịch từ trong người bệnh sẽ theo ống dẫn lưu chảy ra túi hoặc ống nối với máy hút áp lực âm (VAC).
+ Dẫn lưu hở: là dẫn lưu không kín, thường thông với bên ngoài và không để quá 48 giờ. Loại dẫn lưu này dễ gây nhiễm khuẩn ngược dòng.
– Vùng phẫu thuật có liên quan mật thiết đến tỷ lệ nhiễm khuẩn:
+ Phẫu thuật ở vùng sạch: tỷ lệ nhiễm khuẩn là 1,6%.
+ Phẫu thuật sạch-lây nhiễm (đường tiết niệu, đường mật): 7,7%.
+ Phẫu thuật lây nhiễm (phẫu thuật ổ nhiễm khuẩn như viêm ruột thừa, áp xe gan): 15,3%.
+ Phẫu thuật bẩn: 39,8%.
– Thời gian phẫu thuật: thời gian kéo dài, nhiều tổ chức hoại tử, dị vật, máu tụ, thời gian đặt dẫn lưu càng dài thì tỷ lệ nhiễm khuẩn càng cao.
– Điều kiện phẫu thuật: vô khuẩn không tốt (phòng mổ, thay băng, dụng cụ phẫu thuật) làm tăng nguy cơ nhiễm khuẩn.
– Khả năng chống đỡ của người bệnh: các yếu tố như tuổi cao, suy dinh dưỡng, dùng thuốc ức chế miễn dịch…làm tăng nguy cơ nhiễm khuẩn vết mổ.
– Điều kiện khác: vô khuẩn dụng cụ, đồ vải, xử lý chất thải, tắm cho người bệnh trước mổ, kỹ thuật mổ ít xâm lấn mô lành, chảy máu làm giảm yếu tố nguy cơ nhiễm khuẩn.
3. Nhiễm khuẩn đường hô hấp (Ventilation associate pneumonia infection-VAPI)
– Nhiễm khuẩn đường hô hấp chiếm khoảng 1% trong số người bệnh nằm viện, 18% trong nhiễm khuẩn bệnh viện chủ yếu là viêm phổi bệnh viện liên quan đến thở máy do quy trình chăm sóc không đảm bảo kỹ thuật vô khuẩn.
– Bệnh nhiễm khuẩn đường hô hấp thường gặp: viêm phổi…do người bệnh hít phải chất dịch ở đường mũi-họng, người bệnh có rối loạn về nuốt, ho; sau đặt nội khí quản, mở khí quản, soi phế quản.
4. Nhiễm khuẩn huyết (Blood system infection-BSI)
– Nhiễm khuẩn huyết tuy ít gặp nhưng là một biến chứng nặng của NKBV, tỷ lệ tử vong cao.
– Du khuẩn huyết (bacteremia) là sư hiện diện của các vi khuẩn sống trong máu. Có 3 dạng du khuẩn huyết:
+ Du khuẩn huyết tạm thời: do vi khuẩn thường trú vào máu (đánh răng, đi đại tiện).
+ Du khuẩn huyết cách hồi: do vi khuẩn từ một vị trí nhiễm được phóng thích cách hồi vào máu (áp-xe, viêm phúc mạc, viêm mô tế bào)
+ Du khuẩn huyết liên tục: vi khuẩn tấn công trực tiếp vào máu (viêm nội tâm mạc bán cấp, đặt catheter động mạch)
– Hội chứng đáp ứng viêm hệ thống (Systemic Inflammatory Reponse Syndrome-SIRS): là một đáp ứng viêm toàn thể đối với nhiều kích tác lâm sàng nặng nề khác nhau được đặc trưng bởi sự hiện diện của ít nhất 2 trong các tiêu chuẩn sau:
+ Nhiệt độ cơ thể > 38°C hoặc < 36°C;
+ Tần số tim > 90 lần/phút;
+ Tần số thở > 20 lần/phút hoặc PaCO2 < 32 mmHg;
+ Số lượng bạch cầu máu ngoại biên > 12 000 BC/mm3 hoặc < 4000 BC/mm3 hoặc bạch cầu non dạng band chiếm > 10%.
– Nhiễm khuẩn huyết: hội chứng đáp ứng viêm hệ thống do nhiễm trùng.
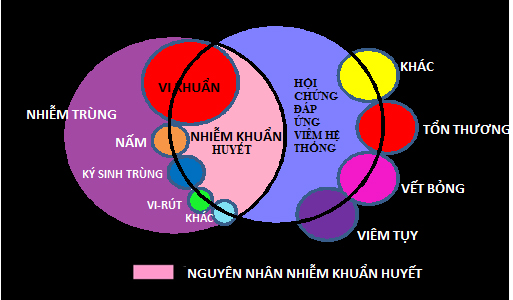
Nguyên nhân nhiễm khuẩn huyết
– Tỷ lệ nhễm khuẩn huyết tùy theo các nhóm bệnh tại các bệnh viện thay đổi từ 5-25%, nguồn gốc nhiễm khuẩn huyết có thể theo nhiều con đường khác nhau:
+ Do đường vào bị ô nhiễm: Đặt catheter tĩnh mạch (nhiễm khuẩn trong khi đặt catheter hoặc trong quá trình chăm sóc); quá trình chăm sóc làm ô nhiễm đuồng vào mạch máu; tiêm, truyền dịch bị ô nhiễm; đặt ống thông mạch máu, dẫ lưu để chẩn đoán hoặc sau phẫu thuật.
+ Do có ổ nhiễm khuẩn: Nhiễm khuẩn vết thương, vết bỏng, ổ bụng; bội nhiễm hii hấp (viêm phổi); viêm màng trong tim,viêm xương-tủy xương; nhiễm khuẩn trên một dị vật; phẫu thuật vào ổ nhiễm khuẩn.
– Các yếu tố nguy cơ:
+ Người già, trẻ sơ sinh/đẻ non.
+ Người sử dụng thuốc ức chế miễn dịch, như sử dụng corticoid kéo dài, các thuốc chống thải ghép, hoặc đang điều trị hóa chất và tia xạ.
+ Người bệnh có bệnh lý mạn tính, như tiểu đường, HIV/AIDS, xơ gan, bệnh van tim và tim bẩm sinh, bệnh phổi mạn tính, suy thận mạn.
+ Người bệnh cắt lách, nghiện rượu, có bệnh máu ác tính, giảm bạch cầu hạt.
+ Người bệnh có đặt các thiết bị hoặc dụng cụ xâm nhập như đinh nội tủy, catheter, đặt ống nội khí quản…
– Các tác nhân gây nhiễm khuẩn huyết thường gặp:
+ Vi khuẩn Gram âm: họ Enterobacteriacae bao gồm Salmonella, Escherichia coli, Klebsiella, Serratia, và các vi khuẩn Enterobacter, Pseudomonas aeruginosa, Burkholderia pseudomallei
+ Vi khuẩn Gram dương: Streptococcus pneumoniae, Staphylococcus aureus, Streptococcus suis…
+ Nấm : Candida, Trichosporon asahii
+ Các vi khuẩn kị khí thường gặp: Clostridium perfringens và Bacteroides fragilis.
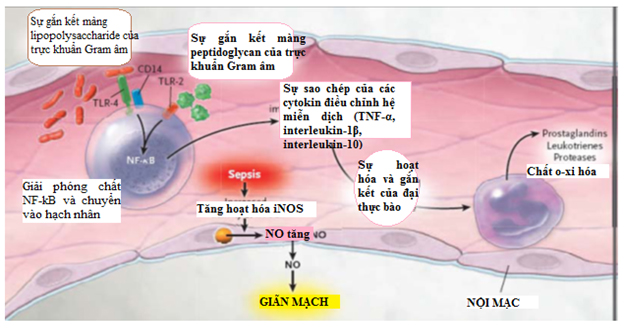
Cơ chế bệnh sinh nhiễm khuẩn huyết
* Một số lưu ý khi cấy máu:
– Thời gian lấy máu:
+ Thời gian lấy máu tốt nhất để phục hồi tối đa vi sinh vật tồn tại trong máu là trong vòng 1 giờ kể từ khi sốt hoặc rét run, vì vi sinh vật sẽ phát triển và xâm nhập nhanh vào máu trong khoảng thời gian này.
+ Thông thường nên lấy máu trong khoảng 30-60 phút sau cơn sốt hoặc rét.
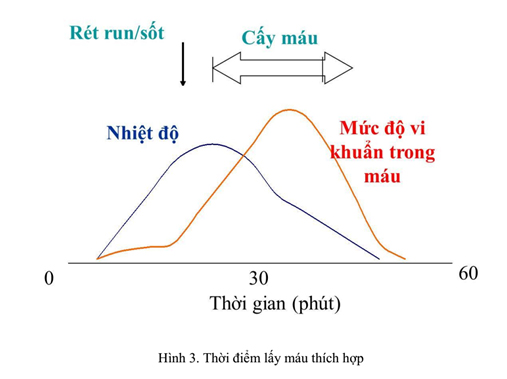
– Thể tích cấy máu:
+ Đối với người lớn thể tích máu khuyến cáo nên lấy tại mỗi vị trí tiêm là 20-30ml. Nguyên nhân là vì với thể tích máu từ 20-30ml, số lượng vi sinh vật tồn tại trong mẫu sễ tăng tỷ lệ thuận với thể tích máu được lấy.
+ Đối với trẻ em không nên lấy máu quá 1% tổng thể tích máu của bệnh nhân.
– Các vi khuẩn ngoại nhiễm có thể gặp:
+ S.epidermidis
+ Clostridium spp.
+ Bacillus spp.
III. PHÂN LOẠI NHIỄM KHUẨN BỆNH VIỆN THEO MẦM BỆNH
Những năm gần đây, tác nhân gây nhiễm khuẩn bệnh viện rất đa dạng nhưng chủ yếu vẫn là các vi khuẩn Gram âm.
– Vi khuẩn Gram âm: Echerichia coli, Proteus, Klebsiella, Citrobacter, Enterrobacter và Serratia species; các vi khuẩn Gram âm khác như P. aeruginosa, Acinetobacter đều là các vi khuẩn đề kháng đa kháng sinh.
– Vi khuẩn Gram dương: gia tăng các chủng S. aureus kháng methicillin và S. aureus không có enzym coagulase (coagulase negative Stahylococcus – CNS). Ngoài ra có thể gặp Enterococcus, Bacillus, C. perfringens, C. tetani, Listeria monocytogenes.
– Virus: gồm các virus có sức lấy truyền cao như HBV, HCV, Cúm A, Herpes virus, SARS-CoV-2 (Covid 19)…
1. Vi khuẩn
1.1. Vi khuẩn Gram dương
Các vi khuẩn Gram (+) chiếm khoảng 20% trong các nhiễm khuẩn bệnh viện.
* Tụ cầu (Staphylococcus): cầu khuẩn Gram (+) không sinh nha bào, phát triển được trong môi trường ưa khí và kị khí. Tồn tại trong không khí, nước, có thể tồn tại cả ở trong môi trường khô.
– Trong các chủng tụ cầu gây bệnh thì tụ cầu vàng (Staphylococcus aureus) có khả năng gây nhiều loại bệnh khác nhau như nhiễm khuẩn ngoài da, nhiễm khuẩn huyết, viêm phổi, viêm cơ, viêm màng tim, viêm xương, viêm khớp, nhiễm độc thức ăn, viêm ruột cấp…Nhiều chủng S. aureus kháng lại nhiều loại kháng sinh mới như: methicelin, vancomycin, imipenem và một số kháng sinh khác là cho nhiễm khuẩn thường nặng, tỷ lệ tử vong cao.
+ Lây truyền trực tiếp qua đường mũi họng, gián tiếp qua bàn tay, dụng cụ, nước, không khí, thực phẩm.
+ Biểu hiện lâm sàng: viêm da, niêm mạc, mụn nhọt, chốc lở, nhiễm khuẩn huyết, nhiễm khuẩn tiết niệu, sinh dục, hô hấp, tiêu hóa, dễ hình thành các ổ áp xe ở cơ, ở não, phổi; điều trị khó khăn, tỷ lệ tử vong cao.
+ Tụ cầu là tác nhân gây nhiễm khuẩn bệnh viện nhiều nhất ở các khoa nhi và khoa ngoại.
+ Bệnh phẩm: tùy trường hợp bệnh lý có thể lấy bệnh phẩm mủ, máu, đờm, dịch não tủy…
– Coagulase negative Staphylococcus (CNS):
+ Trước đây nhóm vi khuẩn này được coi là vi khuẩn tạp nhiễm vào bệnh phẩm, không phải là vi khuẩn gây bệnh.
+ Ngày nay, có nhiều nghiên cứu cho thấy Staphylococcus này cũng có thể có vai trò gây bệnh giống như S. aureus.
+ Các nhiểm khuẩn có thể gặp:
* Liên cầu (Streptococcus):
– Liên cầu nhóm A: gây nhiễm khuẩn sản khoa, gây thấp khớp chiếm tỉ lệ cao trong nhiễm khuẩn bệnh viện.
– Liên cầu nhóm B: gây bệnh ở trẻ sơ sinh, gây viêm màng não; thường vào tuần thứ 3 sau khi nhiễm mầm bệnh.
– Liên cầu nhóm D: thường gây nhiễm khuẩn đường ruột, gây bội nhiễm các tổn thương đường tiết niệu.
– Enterococcus:
+ Thường cư trú ở đường tiêu hóa, đường tiết niệu sinh dục của người.
+ Đứng hàng thứ 3 trong số các tác nhân gây NKBV, đây là vi khuẩn gây bệnh cơ hội và có tỷ lệ gây bệnh cao.
+ Đề kháng tự nhiên với nhiều loại kháng sinh như các kháng sính thuộc phân nhóm cephalosporin, các kháng sinh nhóm aminoglycosid; nhạy cảm vừa với quynolone và chưa có đề kháng với vancomycin.
– Trực khuẩn uốn ván (Clotridium tetani):
+ Là trực khuẩn kị khí, Gram (+), sinh nha bào, nha bào gặp nhiều ở trong đất, phân của người và súc vật. Nha bào uốn ván có sức đề kháng mạnh với nhiệt và các thuốc sát trùng.
+ Nguồn bệnh: chủ yếu là đất, phân người và súc vật có chứa nha bào uốn ván; vết thương của các bệnh nhân bị uốn ván.
+ Đường lây: qua vết thương của da và niêm mạc bị nhiễm nha bào uốn ván. Những vết thương có thể nhỏ và kín đáo như vết kim tiêm, xỉa răng đến các vết thương to như sau phẫu thuật, nạo thai, cắt rốn…do những vết thương có tình trạng thiếu oxy do miệng vết thương bị bịt kín, tổ chức hoại tử có dị vật, có vi khuẩn gây mủ khác.
+ Biểu hiện lâm sàng: những cơn co giật, giật cứng, cứng hàm, tăng trương lực cơ, rối loạn thần kinh thực vật; tỷ lệ tử vong cao.
1.2. Vi khuẩn Gram âm
– Vi khuẩn đường ruột (Salmonella): thường gây thành dịch bệnh nhiễm khuẩn, nhiễm độc thức ăn, bệnh thương hàn…
– Escherichia Coli: gây bội nhiễm đường tiết niệu và các vết mổ.
– Trực khuẩn mủ xanh (Pseudomonas aeruginosa): có đặc tính kháng các thuốc sát khuẩn và kháng sinh; thường gây bệnh ở bệnh nhân có sức đề kháng suy giảm, mắc các bệnh ác tính, dùng corticoid lâu dài…
– Klebshiella: là trực khuẩn Gram âm, ưa khí và kị khí, không tạo nha bào; tồn tại trong nước, đất, rau…có thể tồn tại trong các dung dịch khử khuẩn bảo quản không tốt như các loại mỡ bôi, xà phòng, bình làm ẩm oxy.
+ Lây trực tiếp qua dịch tiết mũi họng.
+ Lây gián tiếp qua bàn tay, dụng cụ và các dung dịch nhiễm mầm bệnh.
E.coli và Klebshiella sản sinh các men đề kháng β-lactamase sẽ đề kháng toàn bộ cephalosporin (kể cả thế hệ 3, 4) và aztreonam, carbapenem.
– Trực khuẩn lao (Mycobacterium tuberculosis): vi khuẩn không có vỏ, không tạo nha bào, khó nuôi cấy và phần lập.
+ Nguồn lây nhiễm là không khí, bụi, dụng cụ khử khuẩn không đúng quy trình. Người mắc bệnh lao là nguồn lây bệnh quan trọng.
+ Lây truyền qua đường hô hấp, trực tiếp qua các hạt nước bọt, dịch mũi họng khi tiếp xúc với bệnh nhân nói, ho, khạc đờm, hắt hơi. Những hạt bụi nhỏ chứa vi khuẩn lao trong không khí có thể xâm nhập vào đường hô hấp rồi gây bệnh. Trường hợp đặc biệt có thể nhiễm bệnh lao qua đường tiêu hóa.
+ Là tác nhân gây bệnh lao phổi, gây nhiễm khuẩn cơ hội, đặc biệt ở người bệnh AIDS.
– Acinetobacter baumannii:
+ Là vi khuẩn Gramm (-) có thể gây bùng phát thành dịch NKBV.
+ Vi khuẩn này thường được phân lập được ở bệnh phẩm đờm tại khoa Hồi sức tích cực ở những người có sử dụng máy thở.
+ Ngoài ra còn gây các nhiễm khuẩn khác: Viêm phổi, viêm nội tâm mạc, nhiễm khuẩn da và vết thương, nhiễm khuẩn tiết niệu….
+ Đề kháng với hầu hết kháng sinh thông thường.
1.3. Vi khuẩn kỵ khí
– Các trực khuẩn Gram (+) kỵ khí thuộc giống Clostridium thường gây các bệnh nặng hoại thư sinh hơi, tỷ lệ bệnh này thay đổi tùy theo từng bệnh viện.
– Chúng tồn tại trong đất và bùn thải của hệ thống cống rãnh trong bệnh viện.
2. Virus
– Lây truyền qua đường máu: Là đường lây truyền chủ yếu nhất của một số virus như: Virus viêm gan B, C, HIV…Chúng có thể lây nhiễm qua đường tiêm truyền, nha khoa, phẫu thuật, cấy ghép tạng hoặc cũng có thể qua đường nội soi do xước niêm mạc.
– Lây truyền qua đường tiêu hóa: Rotavirus, virus đường ruột (Enterovirus), viêm gan A lây truyền qua đường phân-miệng do tay bẩn hoặc do nhiễm từ nguồn nước, thực phẩm.
– Lây truyền qua đường hô hấp: Các virus như virus cúm A, Herpes, SARS, Covid 19…Đây là những virus gây bệnh nặng và rất khó phòng, chống lây lan trong bệnh viện nên cần có sự tuân thủ phòng ngừa chuẩn, phòng ngừa cách ly của mọi người trong bệnh viện khi có dịch xảy ra.
3. Ký sinh trùng và nấm gây bệnh
3.1. Nấm
– Một số loài nấm như Candida albicans, Aspergillus, Cryptococcus neoforman là những căn nguyên nhiễm khuẩn cơ hội ở những người điều trị kháng sinh dài ngày hoặc bị suy giảm hệ thống miễn dịch. Aspergillus có trong bụi.
– Candida albicans là tác nhân gây nhiễm khuẩn và được phân lập từ đờm, dịch phế quản, tiết niệu-sinh dục, máu…và thường gặp ở âm đạo.
– Cryptococcus neoformans là tác nhân gây viêm màng não mủ và các nhiễm khuẩn có liên quan đến AIDS.
3.2. Ký sinh trùng
– Giardia lambia gây tiêu chảy được truyền dễ dàng từ người sang người, kể cả người lớn và trẻ em.
– Crytosporidium có thể là căn nguyên nhiễm khuẩn cơ hội ở những người dùng kháng sinh dài ngày hoặc suy giảm hệ thống miễn dịch.
IV. THỰC TRẠNG NHIỄM KHUẨN BỆNH VIỆN
– Tỷ lệ nhiễm khuẩn bệnh viện ở các nước phát triển khác nhau dao động trong khoảng 3,5% – 12%. Hiện tỷ lệ hiện nhiễm ở các nước châu Âu trung bình là 7,1%.
– Theo thống kê năm 2018 của Cục Quản lý khám, chữa bệnh Bộ Y tế:
+ Tỷ lệ nhiễm khuẩn bệnh viện chung là 3,6% (cao nhất tuyến tỉnh với 5,06%, tuyến trung ương 2,79%, tuyến huyện 2,11% và bệnh viện tư nhân 1,45%). Giám sát vi sinh và vi khuẩn kháng thuốc dù tăng so với năm 2015 (8,1%), ở mức 13,45%, nhưng vẫn ở mức thấp. 40,97% bệnh viện thực hiện giám sát vi sinh trong môi trường tại những khu vực có nhiều nguy cơ lây nhiễm.
+ Theo nghiên cứu của Bệnh viện Bệnh Nhiệt đới Trung ương khảo sát trên khoảng gần 4.000 bệnh nhân của 15 khoa Hồi sức tích cực tại 15 bệnh viện trên cả nước cho thấy tỷ lệ nhiễm khuẩn bệnh viện là 27,3%. Các bệnh viện tuyến Trung ương có tỷ lệ nhiễm khuẩn bệnh viện cao hơn bệnh viện tuyến cơ sở. Nguy hiểm hiện nay là các vi khuẩn kháng nhiều loại kháng sinh đặc trị dao động trong khoảng 50% đến 75%.
– Tại Bệnh viện 19-8: Qua nghiên cứu một số bệnh nhân (Case Study):
TH1: BN Luyện Tâm X, 65 t. Qua một số kết quả nuôi cấy và KSĐ:
Xét nghiệm vi sinh:
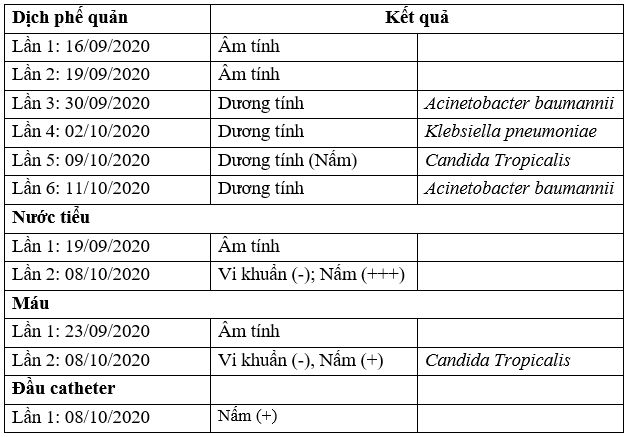
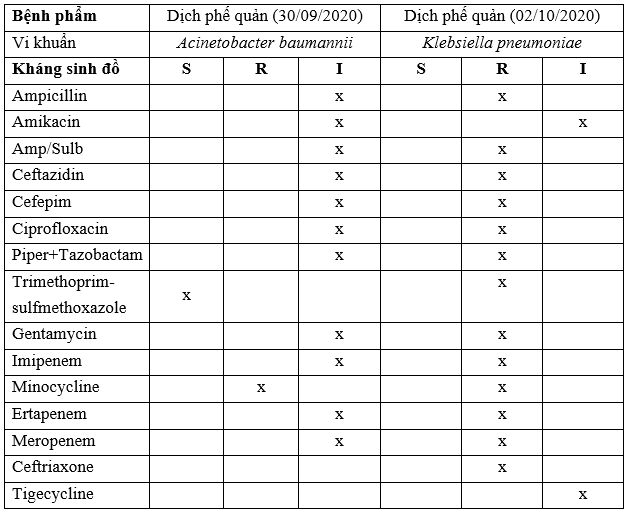
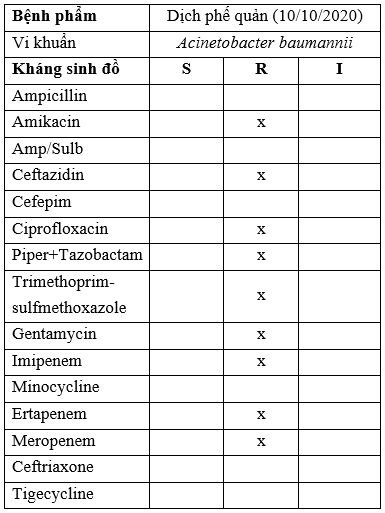
Kết quả nuôi cấy KSĐ:
TH2: BN Trần Đình Y, 20t
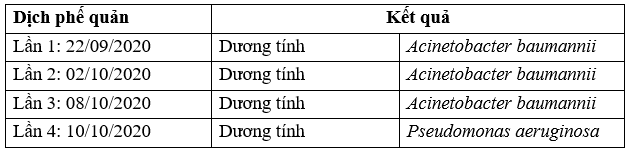
Kết quả nuôi cấy KSĐ:
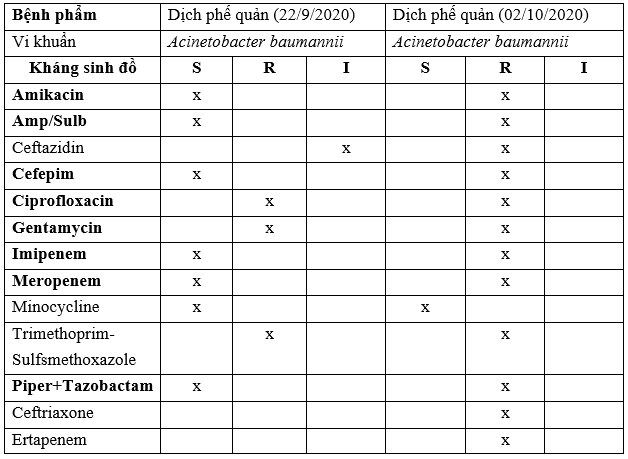
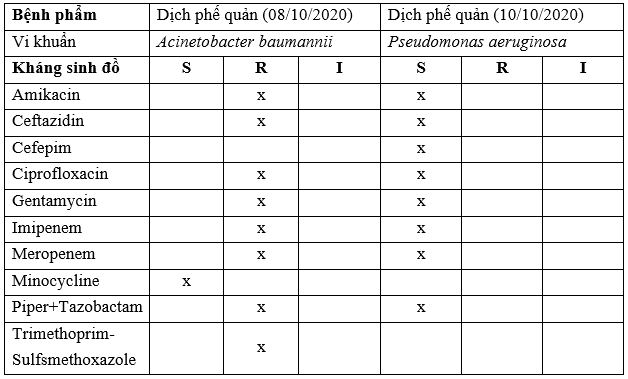
Ghi chú:
S: Susceptibilyti (Nhạy cảm); R: Resistant (Đề kháng); I: Intermediate (Trung gian).
B. GIÁM SÁT NHIỄM KHUẨN BỆNH VIỆN
1. Khái niệm
– Giám sát NKBV là “việc thu thập có hệ thống, liên tục; xử lý và phân tích những dữ kiện về sức khỏe của người bệnh và nhân viên y tế cần thiết nhằm triển khai, lập kế hoạch và phổ biến kịp thời những dữ kiện này đến những người cần được biết.
– Giám sát nhiễm khuẩn khuẩn ở những khoa có nguy cơ NKBV cao, những người bệnh có yếu tố nguy cơ hoặc những nhiễm khuẩn có nguy cơ gây tử vong cao và tốn nhiều kinh phí.
– Chương trình giám sát cũng cần bao gồm chương trình kiểm soát kháng sinh.
2. Mục đích giám sát NKBV
2.1. Mục đích chung
– Giám sát NKBV là góp phần cùng những biện pháp kiểm soát khác nhằm hạ thấp tỷ lệ mắc NKBV và một số trường hợp tử vong do NKBV.
– Giảm nguy cơ NKBV, giảm chi phí điều trị, nâng cao chất lượng KCB, bảo đảm an toàn cho người bệnh và NVYT.
2.2. Mục đích cụ thể
– Xác định các chỉ số cơ bản của NKBV thông qua hoạt động giám sát thường xuyên: Tỷ lệ mới mắc, tỷ lệ hiện mắc do NKBV; các chỉ số về nguy cơ do môi trường bệnh viện, do hoạt động chữa bệnh và PHCN, do đặc tính cá thể của người bệnh.
– Xác định bùng nổ dịch NKBV trên cơ sở NKBV hình thành tỷ lệ tấn công và so sánh chúng và chỉ số cơ bản qua giám sát thường xuyên; xác định căn nguyên vụ dịch, các yếu tố nguy cơ trực tiếp và từ đó đề xuất biện pháp khống chế dập tắt vụ dịch.
– Góp phần xây dựng mạng lưới giám sát dịch tễ các NKBV thông qua việc định kỳ cung cấp số liệu giám sát NKBV cho toàn bộ hệ thống giám sát dịch bệnh truyền nhiễm chung.
– Góp phần đánh giá hiệu quả/kết quả can thiệp kiểm soát, phòng chống NKBV thông qua việc so sánh các chỉ số giám sát thường xuyên và giám sát dịch vụ hoặc sử dụng kết quả các nghiên cứu cắt ngang hay nghiên cứu can thiệp.
– Xây dựng và điều chỉnh các chuẩn mực về quản lý công tác kiểm soát NKBV, trước hết là những quy chuẩn kỹ thuật có ảnh hưởng trực tiếp hoặc gián tiếp tới nhiễm khuẩn bệnh viện.
– Trên cơ sở bằng chứng là các số liệu giám sát và kết quả nghiên cứu NKBV, thuyết phục nhân viên bệnh viện tuân thủ đúng các quy trình kiểm soát nhiễm khuẩn, giảm bớt những yếu tố nguy cơ từ phía NVYT.
– Đóng góp thêm bằng chứng, cơ sở pháp lý cho các hồ sơ bệnh viện trong trường hợp có tranh chấp pháp lý của người bệnh hoặc NVYT.
– Lựa chọn những ưu tiên trong kiểm soát nhiễm khuẩn với nguồn lực hạn chế về giám sát nhiễm khuẩn bệnh viện cần được xem xét trên các tiêu chí.
– Tính thường xuyên của bệnh nhiễm khuẩn hay thực hành chăm sóc y tế.
3. Các phương pháp giám sát
3.1. Giám sát thực hành kiểm soát nhiễm khuẩn
– Kiểm tra tuân thủ thực hiện các quy trình chuyên môn y tế trong chăm sóc, thăm khám can thiệp thủ thuật với người bệnh theo một chuẩn mực.
– Mỗi bệnh viện có quy mô hoạt động và năng lực thực hành ở trình độ rất khác nhau trong đội ngũ cán bộ y tế: Năng lực thực hành của NVYT phụ thuộc vào môi trường đào tạo, môi trường làm việc sau khi tốt nghiệp, kỹ năng tự đào tạo, kỹ năng tìm tòi hoàn thiện thực hành…
– Giám sát thực hành được chú trọng thông qua các hình thức:
+ Chương trình đào tạo liên tục.
+ Chương trình đánh giá chất lượng hàng năm của các bệnh viện.
+ Tiêu chí đào tạo cập nhật.
+ Chỉ tiêu thống kê y tế.
– Mục đích của giám sát thực hành:
+ Chuẩn hóa thực hành y khoa trong một bộ phận hay toàn bộ nhân viên y tế về một kỹ thuật được áp dụng.
+ Giám sát việc áp dụng, hoàn thiện một kỹ thuật mới được sử dụng tại một khoa phòng, bệnh viện.
+ Cập nhật hoặc hiệu chỉnh một số thủ thuật đã được áp dụng trước đó nay cần cải tiến hoặc hoàn thiện theo hướng dẫn mới.
+ Giám sát đánh giá sự thành thạo của NVYT về một kỹ thuật, phát hiện các yếu tố nguy cơ trong thực hành y khoa để có biện pháp phòng ngừa.
3.2. Giám sát phát hiện ca bệnh
– Cung cấp thông tin chính xác về ca bệnh NKBV để can thiệp làm giảm tỷ lệ NKBV.
– Biết được tỷ lệ bệnh đang lưu hành trong từng bệnh viện, từng chuyên khoa để làm cơ sở lượng giá thay đổi về hoạt động KSNK.
– Cung cấp bằng chứng để khẳng định, nhận biết những trường hợp có dịch NKBV.
– Cung cấp bằng chứng thuyết phục NVYT cải thiện các hành vi không an toàn.
– So sánh được tình hình, tỷ lệ NKBV từng giai đoạn và giữa các bệnh viện.
C. BIỆN PHÁP DỰ PHÒNG NHIỄM KHUẨN BỆNH VIỆN
Để dự phòng và kiểm soát nhiễm khuẩn bệnh viện cần có những hiểu biết kỹ lưỡng về nguồn lây truyền các vi sinh vật gây bệnh và các đường lây truyền của những tác nhân này.
1. Biện pháp dự phòng
1.1. Rửa tay
Rửa tay là biện pháp quan trọng nhất, ngăn ngừa lây lan vi sinh vật từ bệnh nhân này sang bệnh nhân khác qua tay các bác sĩ, điều dưỡng. Vấn đề này dễ bị xem thường và không tuân thủ đúng quy định.
1.2. Dùng dụng cụ vô khuẩn
Thực hiện nghiêm ngặt quy trình vô khuẩn: cọ rửa dụng cụ, khử khuẩn và tiệt khuẩn dụng cụ đúng quy trình.
1.3. Cách ly bệnh nhân
Bệnh nhân mắc bệnh truyền nhiễm hoặc nghi ngờ có nguy cơ lây truyền bệnh đều được nằm ở phòng cách ly.
1.4. Bệnh nhân sử dụng dụng cụ riêng
Bơm, kim tiêm, các loại ống thông, ống hút, đồ dùng cá nhân… dùng riêng cho từng bệnh nhân.
1.5. Quản lý chất thải trong khoa phòng và bệnh viện
– Thùng đựng chất thải, rác có nắp đậy kín, để đúng nơi quy định; khi chuyên chở phải đảm bảo vệ sinh.
– Chất thải được xử lý trước khi đưa ra ngoài bệnh viện.
2. Những nội dung và biện pháp phòng ngừa chuẩn
Căn cứ Quyết định số 3671/QĐ-BYT ngày 27/9/2012 của Bộ trưởng Bộ Y tế hướng dẫn phòng ngừa chuẩn trong cơ sở khám bệnh, chữa bệnh.
– Vệ sinh tay.
– Sử dụng phương tiện phòng hộ cá nhân.
– Vệ sinh hô hấp và vệ sinh khi ho.
– Sắp xếp người bệnh.
– Tiêm an toàn và phòng ngừa tổn thương do vật sắc nhọn.
– Vệ sinh môi trường.
– Xử lý dụng cụ.
– Xử lý đồ vải.
– Xử lý chất thải.

Tôi là Nguyễn Văn Sỹ có 15 năm kinh nghiệm trong lĩnh vực thiết kế, thi công đồ nội thất; với niềm đam mê và yêu nghề tôi đã tạo ra những thiết kếtuyệt vời trong phòng khách, phòng bếp, phòng ngủ, sân vườn… Ngoài ra với khả năng nghiên cứu, tìm tòi học hỏi các kiến thức đời sống xã hội và sự kiện, tôi đã đưa ra những kiến thức bổ ích tại website nhaxinhplaza.vn. Hy vọng những kiến thức mà tôi chia sẻ này sẽ giúp ích cho bạn!
